2亿老人:146家缓和医疗机构,老龄化的中国等不起
缓和医疗,是指将死亡视为生命的自然过程,对生命期有限的人(年迈的老人和患癌的病人),既不加速也不延缓死亡,而是用系统的方法帮助他们平稳度过这段时光。根据《人民日报》的报道,目前我国仅有146家机构开展缓和医疗,而与此相对的是,截止2014年,我国已经有2亿多老年人,缓和医疗的供给和需求之间出现极大的不平衡。早在20世纪80年代,缓和医疗的概念就已经进入中国,可为什么直到现在,它还是理念先行,而行动依然远远落在后面呢?
要点速读
缓和医疗不是放弃治疗,也不是贵族医疗,而是不提倡过度医疗,给病人及家属带来生理和心理上的抚慰
虽然不是一个新鲜概念,但恐怕很多人还不知道缓和医疗的确切含义。
有人直接把它等同于放弃治疗或者“安乐死”。不对。与“下猛药”续命的治疗方式不同,缓和治疗是一种轻柔的方式,目的是为了减少病人的痛苦,让他安然走完生命的最后旅程。还有人认为缓和医疗是贵族医疗,需要花费很多钱,只有贵族才能享受。这个理解也不对。其实,与普通医院或ICU病房相比,缓和医疗所花的费用要少的多。根据北京生前预嘱推广协会副会长周大力的说法,“一个进入生命末期的病人,如果进入普通医院或ICU病房,平均费用是一万五,进入缓和医疗病房人均费用五千。”缓和医疗的费用只是平常医疗费用的三分之一。
缓和医疗倡导的是不要过度医疗,不要把医疗资源“浪费”在处于生命末期的病人身上。据统计,一个人一生中80%的医疗费用用在他的生命末期,而这80%的费用并没有带来实质性的回报。
事实上,不仅能够节约医疗资源,缓和医疗对于病人、家属甚至主治医生都非常有益。想尽一切办法为处于生命末期的病人“续命”的治疗方式只会给他们带来直接的生理和心理上的创伤:病人浑身插满管子,毫无尊严可言;家属时刻处于不甘心放弃又不忍看到亲人痛苦的煎熬之中;医生出于救死扶伤,拼命挽救病人,最后也产生无能为力的心理压力。所以从这个角度来看,用缓和医疗对待生命期有限的病人,无论是对病人,还是对他的家属,甚至医生来说,都会给他们带来生理和心理上的安宁。
公立医院出于绩效的考虑,几乎不提供缓和医疗服务
以往有一种普遍看法认为缓和医疗在中国大陆发展不起来是因为我们思想保守——病人害怕死亡,想尽办法续命;家属尽孝道和义务,要求积极治疗。看上去缓和医疗未能冲破传统思想的藩篱。其实不然。
首先从病人家属的角度来看,根据《中国医学伦理学》2014年的一份调查,虽然高达97%的病患家属表示没有听说过缓和医疗或者听说过但不了解,还是有近60%的患者家属认为对于末期患者应该对症治疗,减轻疼痛,仅有28.3%的家属选择“采取最先进的治疗手段治疗”。换句话说,虽然很多患者家属并不知道缓和医疗的概念,但是如果条件允许的话,他们愿意让自己的亲人接受缓和医疗。
其次,病人这边也一样。北京协和老年医学团队此前在北京朝阳区对1000多位老人做过调查,发现有超过78%的老人希望得病后知道实情,有56%的老人希望能对自己的治疗方案做决定,只有8.9%的老人愿意在人生的最后阶段接受创伤性抢救。
由此可见,病人和家属在缓和治疗方面有着一致的需求。有需求就应该有市场,按理说缓和医疗应该很快就发展起来,可是为什么到现在只有区区的146家?
真正阻挡缓和医疗发展的不是旧观念,而是公立医院的绩效问题。正如上文所提到的,缓和医疗并不是贵族医疗,它的费用相对较少,这对病人家属来说是福音,但是对医疗机构来说未必是好事。因为缓和医疗盈利少,政府又没有专项资金投入,公立医院自然不愿意参与进来。事实上,在此之前,很多公立医院都设立了缓和医疗的病房和床位,但是出于死亡率、床位运转率以及科室自负盈亏的标准考核,现在几乎很少有哪家公立医院愿意参与缓和医疗,以往设立缓和医疗病房的医院也很快撤销了。这在中国医院普遍受到费用和病床工作日标准的制度限制下很普遍。著名医生、尊严死倡导者罗点点就曾经吃过一个闭门羹,她去北京的一家三甲医院推广生前预嘱和缓和医疗,医院院长直接明着跟他们讲,“我们这要做手术,要救的还救不过来,还谈缓和治疗,那我的医院怎么经营啊,有病吧。”
政府既没有强制规定,也没有投入专项资金,公立医院关上了缓和医疗的大门。
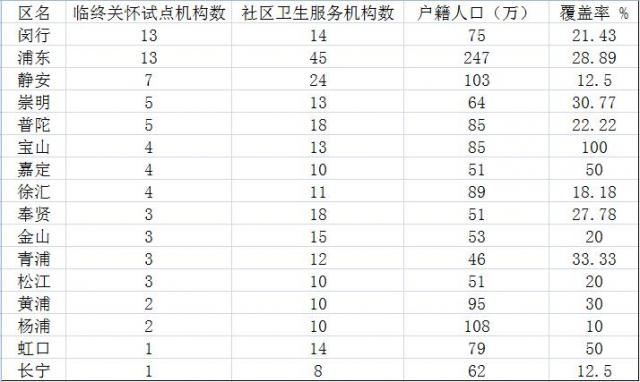
现有的146家缓和医疗机构几乎全都设在社区卫生服务中心,不仅数量少,而且分布很不平衡,存废完全依赖地方政府
那么媒体报道的146家缓和医疗机构又是如何建立起来的,它们具体分布在哪些地区?这里要举上海和北京两个例子。
根据统计,截止2015年,上海市共有80家临终关怀机构,新增床位1280张,覆盖全市17个区县。上海模式的出现也是偶然,2012年一位叫秦岭的青年教师给时任上海市市委书记俞正声写了一封长信,记录患肺癌晚期的父亲被医院“赶走”,无处可去。后来在俞正声的批复下,上海市卫生部门开始重视临终病人的需求,在社区医院开设缓和医疗病房,并且全面纳入医保。
与上海模式截然对立的则是北京。2006年,北京市政府出于“分级诊疗更加明晰”的初衷,采取“一刀切”的方式,要求所有基层社区卫生服务中心撤销病房,最后只有积水潭的德胜社会卫生服务中心顶住压力,保留了22张病床,后来发展成北京唯一的一家社区缓和治疗的中心。而原本数量庞大的老年病、慢性病和晚期肿瘤患者的就医之路变得更加困难,他们要么排队挤入这家唯一的社区缓和治疗中心,要么涌入邻近早已不堪重负的公立医院。
比较京沪两地,可以明显发现,政府的不同表现决定了缓和医疗的不同发展状况——上海是鼓励和支持,北京则是限制和打压。实际上,缓和医疗的发展离不开政府的积极推动,日本是亚洲首个进行缓和治疗的国家,政府把缓和医疗纳入医保后,大多数日本人选择通过缓和医疗步入死亡。我国的港台地区也是如此,以香港为例,政府每年会拿出500亿港币用于医疗卫生投入,每人每年平均7000元。当医生判断末期病人生命只有6个月时,就会启动法律程序,病人可以提前立下“预嘱”,放弃呼吸机等有创抢救,进入“安宁疗护”阶段,在音乐治疗师、营养师、临床心理学家等的指导下,平静度过最后的时光。
政府也有充足的理由这么做,一来它有义务维护公民的体面和尊严,尤其在面临死亡的时候,二来从医疗资源合理配置的角度来看,政府推动缓和医疗也能节省下很可观的医疗费用。所以,政府要做的是一方面提供行政保障,另外一方面提供资金保障,把缓和医疗的费用全面纳入医保。
从社区卫生服务中心开始缓和医疗并非不可以,有很多专家也建议在目前公立医院进行缓和医疗能力不足、意愿不强时,可以先从社区开始试点。但是从长期发展的角度来看,政府通过鼓励和支持公立医院开展缓和医疗很有必要,如此不仅可以满足病人的临终关怀需要,而且可以在全国起到示范作用。
面对越来越多的老年人和癌症患者群体,区区146家缓和医疗机构显然不够,除了政府支持外,还需要放开社会力量的进入
根据估算,到21世纪中叶,我国将会有4亿老年人,相当于每3人中就有一个老人。另外,综合各种医疗数据,近几年来我国癌症每年新增病例超过300万人,死亡病例超过200万人,甚至有预计,到2020年,我国的癌症死亡人数将达到400万人。这意味着,随着老人数量的增多、癌症发病和死亡率的增加,必然带来的是缓和医疗需求的急剧增长,目前存在的146家缓和医疗机构远远不能满足实际的需求。
而从目前缓和医疗机构的发展状况来看,即便为人称颂的上海模式也面临很多问题。首先,上海的临终关怀机构在市内分布也不均匀,这与区域的经济发展和政府的配套政策相关。其次缓和医疗资金来源相对单一,虽然目前上海的缓和医疗得到了自然基金会和红十字会等慈善机构的资助,但是资金依然不足,需要动员更多社会力量和社会资金的参与。
另外一个重要的问题就是人才。目前我国各大医学院并未设立缓和医疗专业,缺乏相关人员的系统培训。除了医护人员以外,心理辅导人员也很欠缺,在缓和医疗中,心理辅导的部分比医疗本身更重要。缓和医疗在职称序列上也有不足,缺乏激励医护人员的职业驱动力,从上海的试点单位来看,很多医护人员的精神和心理压力较大,职业成就感较低,这也会影响缓和医疗的长期发展。
总之,想要让缓和医疗的供给真正满足实际需求,还有很长的路要走,可是老龄化的中国真的等得起吗?